本コラムは医学的な情報提供を目的としています。症状や合併症には個人差があり、実際の治療にあたってはかかりつけの主治医にご相談ください。
掌蹠膿疱症の治療法
掌蹠膿疱症の病態は未だ解明されていない部分が多く、それが治療の標準化の遅れを招いてきましたが、長い歴史の中で蓄積された臨床データを基に最初の治療指針の策定が始動し、一方で、近年加わった科学的データを頼りに、患者さんのご協力のもと、新しい治療薬の治験が行われ、2018年、原因物質の一つを標的とする生物学的製剤という新たな治療法が加わりました1,2)。さらに今後も、安全かつ有効な治療薬の開発が進められる見込みです。掌蹠膿疱症の治療指針も作成中です。
掌蹠膿疱症の治療は、生物学的製剤による標的治療を牽引してきた関節リウマチや乾癬の治療とは大きく異なります。掌蹠膿疱症が乾癬と異なるところは、掌蹠膿疱症は患者さんによって発症契機が異なる、多様性に富む疾患であること、もう一つは、掌蹠膿疱症は治る疾患であることです。この2つの性質を念頭において、まず治癒をめざす治療を考えるべきです。ここでいう治癒には、掌蹠膿疱症(皮膚症状)が消えることのみならず、10~30%に合併する掌蹠膿疱症性骨関節炎の寛解または予防も含めて捉えていただきたいと思います。
掌蹠膿疱症の発症契機として最も重要なのがタバコ3,4)と病巣感染です5-14)。病巣感染とは、体のどこかに時々炎症を繰り返す、あるいは全く無症状の感染性の病巣があり、それが原因となって離れた臓器に別の疾患をひきおこす現象です。掌蹠膿疱症は病巣感染の代表疾患で、発症に関わる病巣は扁桃や歯周炎、副鼻腔炎など、鼻~口~のどの領域がほとんどです。発症のきっかけとなっている病巣を放置していると、掌蹠膿疱症(皮膚症状)が消えても、骨や関節の症状が始まったり、進行したり、骨関節炎の部位が増えることがあります。皮膚と違い、骨や関節の炎症は完全に治るのが難しい性質があるようなので、炎症が慢性化する前に、治癒させるにはどのような治療が考えられるのかを把握することからスタートします。つまり、一人ひとりの掌蹠膿疱症について、発症の契機や悪化因子は何か、あるいはそのような因子が全く存在しないタイプなのか、調べ検討するステップがとても大切です。発症の契機となる因子が見つかる方は、それに対する余計な免疫反応によって掌蹠膿疱症の皮膚症状や骨関節症状をきたしている可能性が考えられ、その因子を取り除くことにより治癒をめざせる方です。発症の契機や悪化因子が何も見つからない方は、乾癬のように、元来もっている掌蹠膿疱症になりやすい免疫の背景が大きな要因である可能性が考えられ、過剰な免疫反応を抑える治療を軸に組み立てる必要があります。
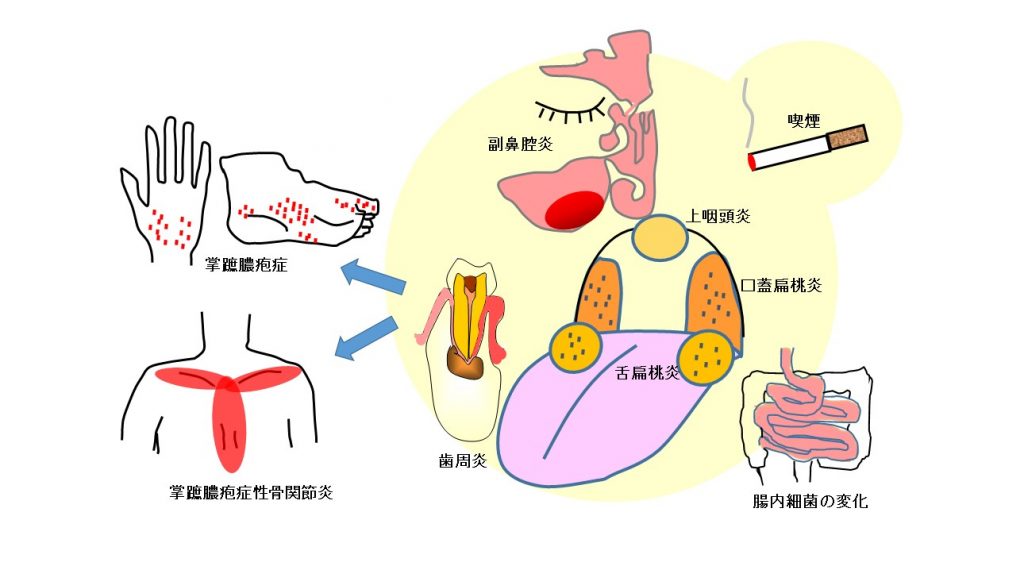
タバコも扁桃も歯周炎も、ずっと以前より存在していた因子のはずです。ここに精神的なストレスや過労、侵襲的歯科治療や急性扁桃炎など、免疫状態が変化するようなイベントが加わって発症したと推測される方が多くみられます。ときに、くり返す下痢や便秘など、腸の免疫の乱れが症状を悪化させている例もあります。気づいていなかった糖尿病や自己免疫性甲状腺炎を治療することで症状が改善する例もあります。暴走している過剰な免疫を正常化するためには、禁煙や病巣治療で暴走を止めることがとても重要で、その上で、局所療法や全身療法など重症度に合った薬物療法で過剰な免疫反応を抑え、併存症やストレスもコントロールします。掌蹠膿疱症の発症契機は多様です。自分に必要な治療の組み合わせを知るために、主治医に思い当たる発症の要素を伝え、歯性病巣の有無をチェックし、血液検査で併存症がないかを調べ、一方で、間違った塗り方をしていないか主治医や看護師とコミュニケーションを図りましょう。これらの結果から、主治医、看護師とともに治療方針を立てるのが、治療の第一歩です。
1) Terui T, et al. Efficacy and Safety of Guselkumab, an Anti–interleukin 23 Monoclonal Antibody, for Palmoplantar Pustulosis. A Randomized Clinical Trial. JAMA Dermatology 2018; 154 (3): 309-316
2) Terui T, et al. Efficacy and Safety of Guselkumab in Japanese patients with Palmoplantar Pustulosis. A Randomized Clinical Trial. JAMA Dermatol 2019; July 3.doi:10.1001/jamadermatol.2019.1394
3) Akiyama T, et al. The relationships of onset and exacerbation of pustulosis palmaris et plantaris to smoking and focal infections. J Dermatol. 1995; 22: 930-934
4) Hagforsen E, Michaelsson K, Lundgren E, et al: Women with palmoplantar pustulosis have distributed calcium homeostasis and a high prevalence of diabetes mellitus and psychiatric disorders: a case-control study. Acta derm Venereol 2005; 85: 225-232
5) Ono T. Evaluation of tonsillectomy as a treatment for pustulosis palmaris et plantaris. J Dermatol. 1977;4:163-72
6) 坪田 大, 他.掌蹠膿疱症における口蓋扁桃摘出術の皮疹改善に対する効果―当科臨床例289例の検討―.日耳鼻1994; 97: 1621-1630
7) 北山高志, 他.掌蹠膿疱症に対する口蓋扁桃摘出術の有効性―80例の検討―.日皮会誌 2004; 114(14): 2319-2326
8) 伊崎誠一.掌蹠膿疱症における扁桃摘出術の適応をどう考えるか?―皮膚科の立場から―. JOHNS 2008; 24(10): 1562-1565
9) 山本洋子,他.掌蹠膿疱症における歯性病巣治療の有効性について.日皮会誌. 2001;111 :821 -6
10) 石黒 壽,他.歯性病巣感染と掌蹠膿疱症との関連に関する臨床研究.歯学 2000; 88(1): 256-271
11) Sakiyama H, et al. Possible involvement of T cell co-stimulation in pustulosis palmaris et plamtaris via the induction of inducible costimulatory in chronic focal infections. J Dermatol Sci 2008;50:197-207
12) Kikuchi N and Yamamoto T: Dental infecton as a triggering factor in palmoplantar pustulosis: Acta Derm Venereol 2013; 91: 721-722
13) 浜本 誠,他.掌蹠膿疱症に対する扁摘の治療成績.耳鼻臨床 1999; 92(2): 115-118
14) 藤原啓次,他.掌蹠膿疱症―扁摘群と非扁摘群における治療成績を中心として―.耳鼻臨床 1999; 92(2): 119-122
➢ ●掌蹠膿疱症の治療法
➢ ●発症の契機や悪化に関わる因子を取り除く治療
➢ ●無症状の病巣の見つけ方とその治療
➢ ●薬物療法など(対症療法)
➢ 1)外用療法(ぬり薬)
➢ 2)紫外線療法
➢ 3)内服療法
➢ 4)生物学的製剤
➢ 5)顆粒球吸着療法(G-CAP)
➢ ●日常生活の注意
➢ 掌蹠膿疱症の治療法
掌蹠膿疱症の治療には、発症契機や症状悪化に関わる因子の除去と、症状の緩和を目的とする対症療法があります。対症療法には、皮膚症状に対する治療、骨関節炎に対する治療、両方に効果が期待される治療がありますので、必要に応じて組み合わせていきます。
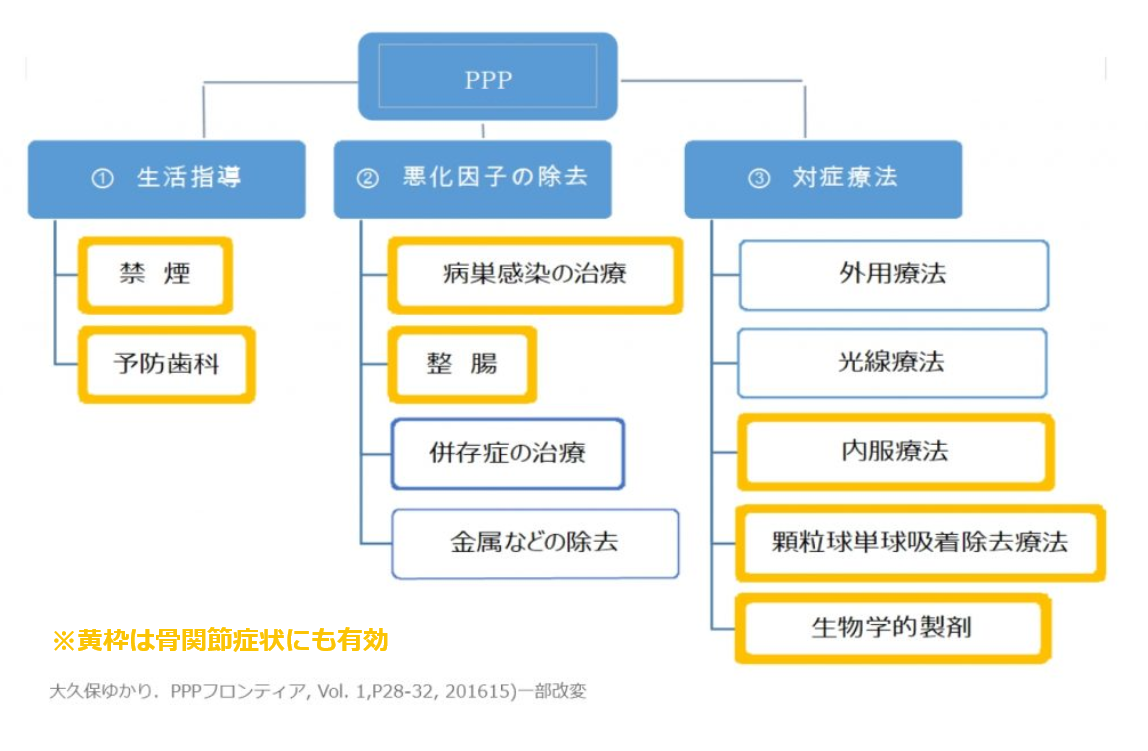
<治療アルゴリズム>
➢ 発症の契機や悪化に関わる因子を取り除く治療
掌蹠膿疱症の治療で最も重要な部分です。掌蹠膿疱症を治すことを目指す治療です。
掌蹠膿疱症は30~50代の喫煙習慣がある女性に発症することが多く(☞掌蹠膿疱症は何でおこるのか)、まず禁煙をしましょう。ただし、精神疾患のある方は、禁煙の適切性や時期について精神科の主治医と相談してください。
加えて、日本人の掌蹠膿疱症の3/4以上で病巣感染が発症の契機になっており(☞掌蹠膿疱症は何でおこるのか)、感染病巣をみつけ、病巣の除去を目指しましょう。
病巣治療について、専門医にもほとんど認識されていない重要なポイントが2つあります。
1つは、掌蹠膿疱症の場合、病巣が無症状であることです。腫れや痛みなどの炎症のサインが無いため、検出が難しく、しかも、通常であれば治療の対象にならないものです。今日の炎症の定義にも当てはまりません。しかし、免疫学的に炎症がおこっていることが以前より指摘され11,15)、病巣を除去することにより遠隔臓器の炎症である掌蹠膿疱症5-12)や掌蹠膿疱症性骨関節炎が軽快するという報告8,11,12)が蓄積されてきました。この病巣感染のメカニズムが未だ解明されていないために、耳鼻科医や歯科医の立場では過剰な治療になるのではないかと心配するのです。しかし、手足に多発する膿疱や骨関節炎の激痛は日常生活を大きく障害し、職業や当たり前の生活そのものを奪ってしまうことも稀ではありません。痛みは検査では測れないので、どれだけ深刻なのか、医師や歯科医師に言葉で伝える必要があります。また、脊椎炎など、骨や関節の炎症は進行すると元に戻らないため、早期に治療計画を立てる必要があります。
病巣治療の2つめのポイントは、病巣を除去したあと、皮膚や関節の症状は1~2年かけて徐々に消退していくという、予測される経過をよく理解しておくことです。病巣治療のあと1~2週間で良くならないのをみて、関係がなかったと誤った判断をされることが、いまだに多く見受けられます。掌蹠膿疱症の病巣でおこっている炎症は、通常の感染症ではありません。細菌が関わるといっても、常在菌の類に対する過剰な免疫反応と考えられています。本来なら共存できるはずの細菌なのですが(免疫寛容)、それらに対して炎症のスイッチが誤って入ってしまうと考えられています(免疫寛容の破綻)。常在菌をなくすことはできませんので、病巣の除去という治療方針を取らざるを得ないのですが、病巣治療の目標は、炎症の契機(トリガー)となる細菌群がなくなるか(扁桃摘出術、抜歯や歯根端切除術)、通常の常在菌に置き換わり(歯科の根管治療や歯周炎治療、副鼻腔炎治療など)、余計な炎症のシグナルが消えればよいと推測されます。そして、暴走した免疫反応が自然に鎮まるのには、病巣治療を終えてから1~2年16,17)、初めの2~3か月間に菌量を減らし抗炎症作用をあわせ持つ静
病巣治療を開始して数日~1週間後に症状が悪化する場合は、むしろ良くなるサインです。その病巣が皮膚炎や関節炎に関連あることを示しており、id反応と呼ばれます。ただ、id反応が激しい場合は、手足の膿疱で日常生活が困難になったり、骨関節症状を進行させる可能性がありますので、炎症を抑える治療について主治医と相談してください。
半年以上、膿疱の出方に変化がみられない場合は、病巣治療が不十分であるか、無効である可能性を考え、治療方針を再検討します。
そのほか、頑固な便秘や過敏性腸症候群を治療することにより症状の改善がみられることがあります(☞掌蹠膿疱症は何でおこるのか、原因は?)。これだけで治る例は稀ですが、掌蹠膿疱症では多様な要因が複合的に影響しあっている可能性があります。便秘や下痢が習慣となっている方は、専門医に相談してみましょう。規則正しい食生活も大切です。酪酸菌の服用はインターネットの情報などで自己購入して始めている方も多いようです。ただ、皆が必要なわけではありませんし、全員に効果のある薬物療法はなく、かえって腸内ガスが溜まったり、便秘になる方もいます。自己判断で漫然と続けるのはよくありません。
扁桃や歯性病巣と腸症状の共通点として、dysbiosis(ディスバイオーシス)があります。菌叢の変化です。腸内フローラについてはご存じの方も多いと思いますが、我々の粘膜を守る常在菌は多種類が共存することで健康を保っているようです。下痢や便秘をくり返す方の腸内細菌、歯周炎の方の歯周病菌、病巣扁桃にある常在菌・・・これらは、病原性は低いが余計な免疫反応を起こすトリガーとなるような菌が多く支配しているのではないかと推測されています。
糖尿病や自己免疫性甲状腺炎など
掌蹠膿疱症では、糖尿病4)が多いとの報告があります。バセドウ病や橋本病などの自己免疫性甲状腺炎を合併することも稀ではなく18)、甲状腺炎を併発している方では病巣治療後もすっきり治りきらない例がみられます。これらのコントロールが症状改善に役立つことがあり、専門医のもとでしっかりコントロールしましょう(☞合併する病気には)。
精神疾患や精神的ストレスも症状を悪化させます。解決できないまま一人で抱え込んでいる場合は、主治医に相談しましょう。心療内科を受診してみるのも一つの方法です。脂質異常症、高血圧など、
歯科金属アレルギーについて
実は、掌蹠膿疱症における金属アレルギーの合併率は5%程度と少なく18)、金属除去時に病巣治療も同時に行う場合が多いものです。病巣治療と金属除去のどちらが皮疹改善に寄与したかについて後ろ向きコホート研究をおこなったところ、金属除去はminorな要因であったと報告されました19)。注意しなければならないのは、金属パッチテストで陽性の金属が口腔内に存在していても、それが掌蹠膿疱症の原因とは言えないということです。統計学的な頻度から考えると、まず病巣の治療を優先すべきです。高額な歯科材料を入れてしまってからの再治療は経済的負担も大きいので、通常はまず、保険診療内の金属による補綴で構いません。
金属アレルギーを疑う症状に、痒みが強く均一な小さい水ぶくれが多発するような場合があげられます。病巣治
➢ 無症状の病巣の見つけ方とその治療
病巣扁桃について
病巣扁桃の治療は、扁桃摘出術です。入院施設のある耳鼻科で、全身麻酔下での手術になります。術後は食事がとれないことと、術後出血がみられた場合に止血処置が必要になりますので、1~2週間の入院が必要です。術前に掌蹠膿疱症との関連の有無を知りえる検査がないか、長年検討されてきましたが、残念ながらまだ見つかっていません。ASO, ASK, 扁桃刺激試験や打消し試験など、現在存在する検査は全て、病原性のあるA群βレンサ球菌による疾患で用いられる指標であり、常在菌群における検査がないのです。
では、術前にどのようにして扁桃摘出術の効果を予測できるのでしょうか。Andrewsが掌蹠膿疱症と病巣感染を提唱してから80年あまり、扁桃を摘出すると80%の患者で掌蹠膿疱症が治癒または著明改善するという統計学的データが唯一の事実であり6-8, 13,14)、免疫学が追いついていない現状では、‘日本人の掌蹠膿疱症であれば病巣扁桃である可能性が高く、歯科など他の病巣の治療を終え、術後も受動喫煙を含めて禁煙を貫くなら、80%の確率で軽快する’としか言えません。しかし、注意深く観察すると、風邪などでのどを痛めた後に膿疱が増える、関節の痛みが悪化するなど、臨床症状で関連を示すサインがみられる場合には、扁桃摘出で掌蹠膿疱症が治癒する可能性がより高いといえます。普段の膿疱の数と上気道感染症後の膿疱の数を比較する、痛みの程度を数値で比較する(Pain Visual Analog Scale: 疼痛VAS~最も強い痛みを100mmの長さの線で表した時に何mmの痛みか~で記録します)など、患者さんの協力があれば、これを数値化できるかもしれません。
歯性病巣について
日本人の掌蹠膿疱症で最も多くみられるのが、歯科領域の病巣です。半数以上の方に歯性病巣がみつかり、それらを治療することにより、静菌的抗菌薬を2~
歯性病巣には、歯の根元に菌塊を閉じ込めた根尖病巣(根尖性歯周炎)と、歯槽骨の融解を伴う中等症以上の歯周炎(辺縁性歯周炎、いわゆる歯槽膿漏)、智歯周囲炎の3種類があります。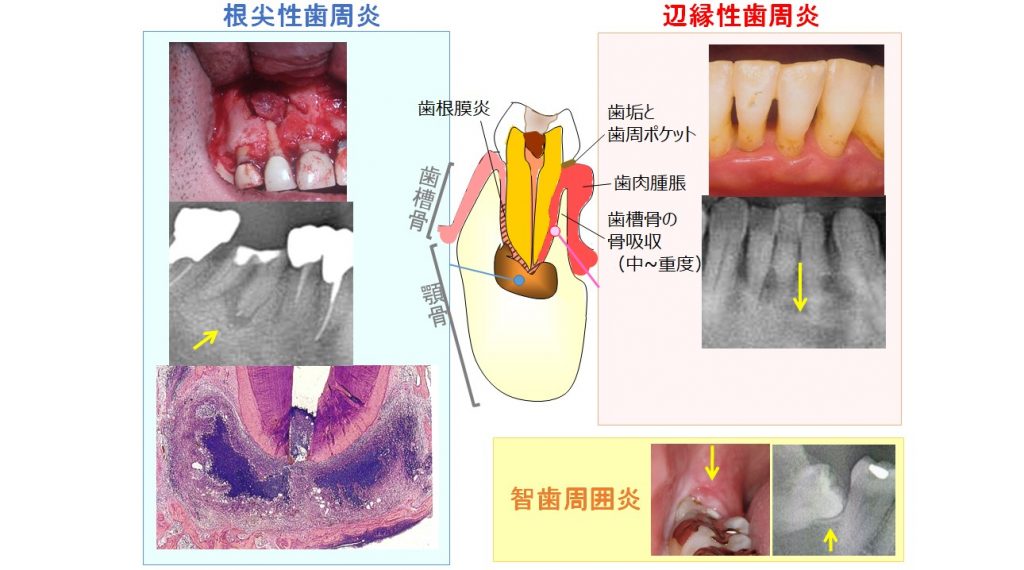
根尖病巣(根尖性歯周炎)とは、歯髄炎が進行して歯の根元に生じるものです。歯の根元へ到達した細菌が膿瘍を形成しますが、菌の拡散を防ぐ生体防御反応として、顎骨を融かしてでも肉芽組織で菌塊を取り囲んで閉じ込めたものです。特に抜髄した(いわゆる神経を抜いた)歯に生じやすく、時々歯肉が腫れて膿を出す急性症状がみられることがあります。腫れや痛み、排膿などの急性症状がなければ、通常は治療の対象にならないのですが、無症状でも免疫反応で掌蹠膿疱症をひき起こすのです。
歯周炎(辺縁性歯周炎)とは、いわゆる歯槽膿漏のことです。歯と歯肉の間に歯垢(菌塊)が蓄積し、進行すると、歯を支える歯槽骨が融けて歯周ポケットが深くなり、さらに歯槽骨が融けると、歯を支えきれなくなって歯がぐらぐらになり、やがて抜け落ちてしまいます。歯周ポケットが4mm以上となった中等症以上の歯周炎は、掌蹠膿疱症の原因になりうるのです。智歯(親知らず)は不完全な萌出や傾斜など、充分な口腔ケアが難しい場合があり、炎症をくり返す可能性の高い智歯は抜歯適応となります。
根尖病巣では顎骨の骨が融けているので、骨を映し出す単純X線画像で境界明瞭な透過像として認識できます(左図の矢印)。そこで、歯列全体を映すオルソパントモグラフィーなどで根尖病巣を検出できるのです。しかし、単純X線画像は2次元化した画像であるため、経験豊富な歯科医でさえ読み取れない根尖病巣があり、はっきりしない場合は3次元CTで根尖の骨欠損部がないか確認します。歯周炎は歯科医による歯周ポケットの計測で検出します。進行すると、歯列全体を映すオルソパントモグラフィーでも本来あるはずの歯槽骨が融けて映らず、歯槽骨ラインが後退してみえます(右図の矢印)。
歯性病巣の治療は、病巣を刺激することにもなるため、可及的速やかに進めるほうが皮膚症状や骨関節症状を悪化させるリスクが少ないといえます。歯科のなかでも専門領域がそれぞれ異なり、かかりつけ歯科から連携先の専門医に紹介されることもあります。歯科口腔外科の技術を要する場合も少なくありません。そのような場合でも、通常の歯科診療はかかりつけ医に戻ることができますので、かかりつけ歯科とよく相談しましょう。
根尖病巣の治療では、必ずしも抜歯が必要なわけではありません。歯の補綴物を外して根元を洗う根管治療、表面に歯槽骨がない前歯などでは歯肉を切開して手術的に菌塊を除去する歯根端切除術も可能です。歯が十分残っておらず抜歯を余儀なくされる場合もあります。
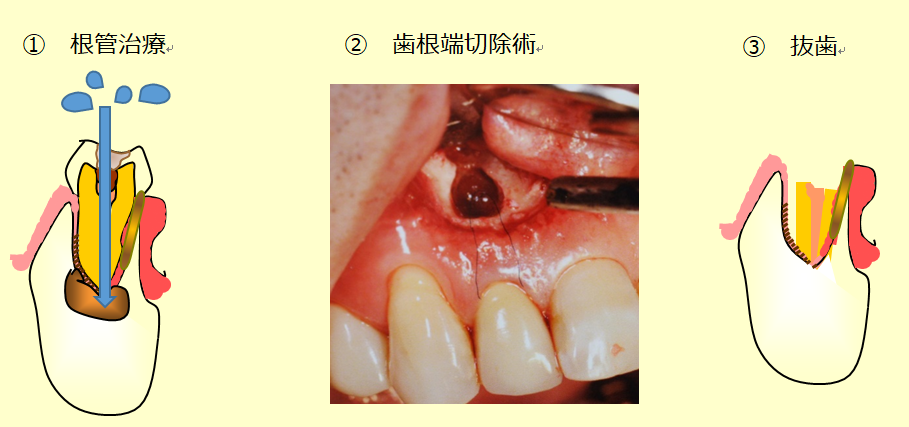
抜歯適応の歯が複数ある場合や、ブリッジの支台になっている歯に根尖病巣があり抜歯しか治療法がないなどの状況では、抜歯による咀嚼機能への影響と掌蹠膿疱症や掌蹠膿疱症性骨関節炎の重症度を勘案し、歯科医、皮膚科医、リウマチ医や整形外科医と連携して治療内容と時期を相談する必要があります。歯性病巣を放置したままでは免疫抑制剤を投与しても無効のことが多く、抗菌薬で皮膚や骨関節炎の症状がやわらぐ場合も、静菌的とはいえ長期にわたる抗菌薬の服用は好ましくありません。骨の痛みに対して痛み止めがあまり効かない、股関節や仙腸関節など歩行に重要な部分に炎症があり歩けないなど、抜歯を待てる状況か否か、皮膚科医からリウマチ科医や整形外
副鼻腔炎について
慢性副鼻腔炎(ちくのうしょう)が原因である場合もあり、常に鼻づまりがある、膿みがのどの奥を流れるなどがあれば、耳鼻科の診察を受けましょう。これも検出できる病巣です。副鼻腔炎には、耳鼻科で治療する通常のタイプと、根尖病巣が上顎洞内にまでおよぶ歯性副鼻腔炎があり、歯性副鼻腔炎の治療は歯科で行います。
15) 大久保ゆかり.掌蹠膿疱症の治療法.PPPフロンティア 2016; 1:28-32
16) 小林里実.病巣感染と掌蹠膿疱症.Visual Dermatol 2012 ; 11: 1036-1041
17) 高原 幹,他.扁桃と掌蹠膿疱症(耳鼻科の立場から).Visual Dermatol 2012 ; 11: 1042-1047
18)小林里実.治療に難渋する病態への対応 ④掌蹠膿疱症の診断と治療.皮膚臨床 2018; 60: 1539-1544
19) Masui Y, et al. Dental metal allergy is not the main cause of palmoplantar pustulosis. J Eur Acad Dermatol Venereol 2019; Jan 17. doi: 10.1111/jdv.15434
20) Ueda Y, Shiota S: Clinical Studies on the dental focal infection – interrelationship of a skin disease: pustulosis palmaris et plantaris – Jpn J Oral Diag/Oral Med 1991; 4: 464-468.
➢ 薬物療法と紫外線療法(対症療法)
対症療法とは、症状の緩和を目的とした治療のことです。薬物療法には外用療法(塗り薬)、内服療法(飲み薬)、生物学的製剤による治療(注射)があります。ほかに、光線療法(紫外線療法)、主に骨関節炎の痛みの緩和を目的として顆粒球吸着療法も組み合わせることがあります。病巣などの明らかな発症契機を放置したままでは、これらの効果が十分発揮されません。より安全に、効果的に治療を行うために、発症契機となる因子を取り除く治療が出来ているか、それがどのくらいの期間を要するのか、よく考えたうえで、適切な治療を選択、組み合わせていきます。主治医とよく相談して決めましょう。
1)外用療法(ぬり薬)
外用療法は対症療法の基本であり、実は大変重要です。どの薬を塗るかだけではなく、どのように塗るかをきちんと把握しましょう。
●塗り薬の種類
免疫の働きを抑えて炎症を鎮める「ステロイド外用薬」や、皮膚細胞の増殖を抑えたり膿みを減少させるのに優れた「活性型ビタミンD3外用薬」
ステロイド外用薬
免疫の働きを抑えたり、血管を収縮させたりして、炎症を鎮める薬です。一方で、表皮細胞の増殖を抑える作用もあります。ステロイド外用薬には強さの違いがあり、強すぎると表皮細胞の再生過程が強く抑制され、掌蹠の場合、角質が堅くなってひび割れたり、角層がはがれたあとの皮膚の回復が遅れ薄くなりすぎたりすることがあります。弱すぎても十分な効果が得られない場合もあり、皮膚科医の指示を守り、気になることがあればすぐに伝えましょう。
活性型ビタミンD3外用薬
掌蹠膿疱症において、水疱や膿疱を早くしずめ、あらたな膿疱も抑える効果に優れています。ステロイドと異なる効き方で表皮細胞の増殖を抑え正常化する効果もあります。ただ、外用した範囲をはるかに超えて薄皮が容易にむける現象がみられることがあり、かえって病変を拡大させるときは、主治医に相談してください。水疱や膿疱のみに外用し、それらがはじけてしまったらすぐに止めるなどの工夫で乗り切れることもあります。
*ステロイド/活性化ビタミンD3配合薬
乾癬でよく使われ、一度に両者の効果を期待できる利点がありますが、掌蹠膿疱症で保険適用のあるものは現在ありません。また、両者それぞれの利点と副作用があり、改善しているのに強めのステロイド薬も一緒に塗らねばならないなど、片方のみの作用が欲しいときに調節がききません。ステロイド外用薬による皮膚萎縮をきたさないよう注意が必要です。
亜鉛華単軟膏
皮膚科の外用療法の基本外用薬の1つで、赤ちゃんのおむつかぶれにもよく使われる真っ白な油性軟膏です。皮膚保護作用に優れ、じくじくした湿潤な状態を改善したり、角層がはがれたり亀裂を生じて痛みがあるときなどに効果絶大です。抗炎症作用もあります。まずステロイド外用薬や活性化ビタミンD3外用薬、あるいはワセリンなどを塗り、その上から、亜鉛華単軟膏をリント布に延ばして貼付します。痛みで足を引きずって来院した方が、この処置をすると、きちんと歩いて帰宅できるようになります。
油性軟膏ですので、洋服や床にべたべたくっついて周囲を汚しやすいので、看護師さんから扱い方をしっかり聞いて帰りましょう。軟膏を取るときも、プレスしていない脱脂綿にオリブ油を含ませ、絡み取ると容易にとることができます。ただし、完璧にとる必要はなく、多少残っていても、泡で洗浄後、水気を吸い取り、その上から外用すればよいのです。乾ききらないので、かえって痛くありません。炎症をおこしている皮膚は、ターンオーバー(生まれ変わり)も早いので、改善すれば薬がついた角層ごとはがれ落ちていきます。
ビデオ① 外用療法~しっかり重層法といそがしい朝のらくらく法
ビデオ② 包帯の巻き方とチュビファースト®の使い方
保湿と角化症治療薬など
実は、保湿と保護がとても重要です。次の、外用療法のコツもよく読んでください。
保湿は、皮膚が正常に回復するのを助けます。カサカサに乾燥していると、スムーズに皮膚の修復が進みません。必要に応じて繰り返し塗布し、常にしっとりした状態を保ちましょう。保湿剤には、親水軟膏、ヘパリン類似物質含有軟膏、ワセリンのほか、角質を水分保持と融解をあわせもつ尿素軟膏があります。また、角質が厚い場合には、サリチル酸ワセリンで角層を軟化させるとひび割れしにくくなります。軟膏療法用に開発されたチュビファースト(チューブ式の包帯)を利用すると、外用直後もべたつかず、乾燥も防ぐので一石二鳥です。軟膏が染み出す場合は2重に、洗って何度か使用できます。
 チュビファースト®
チュビファースト®
外用療法のコツ
外用療法のコツは、すり込まないこと、掻いたり、めくれかけた角質をむいたり整えたりしないこと!
掌蹠膿疱症の外用療法で最も大切なのは、外用薬をすり込まないこと、掻かないこと、浮いてめくれ上がる角質(鱗屑、落屑)をむいたり取り除いて整えたりしないことです。ほとんどすべての患者さんが、めくれてくる鱗屑を取り除いてから外用したり、気になって剥いたりしています。しかし、これらは全て刺激になり、次々に膿疱の新生や炎症を促進する結果となります。
手のひら・足のうらの皮膚は角層が厚く、回復に時間がかかるため、膿疱、かさぶたがはがれたあと、古い角質も徐々にはがれ、まるでスローモーションのように修復されます。とても気になりますし、この上に外用しても効果が落ちるのではないかと心配されるようです。でも、その心配には及びません。ちゃんと吸収されますので、鱗屑の上からさっと外用しましょう。そのあと、亜鉛華軟膏や保湿剤、チュビファーストや手袋などで覆う閉鎖療法が効果的です。
なぜ、必要以上に触ってはいけないのでしょうか。それは、角層には膿疱の細胞(好中球)を引き寄せる物質が沢山含まれているからです。また、水疱を含む表皮にも、炎症をおこすサイトカインが豊富に含まれています。これら角層や表皮に刺激を加えると、炎症物質が放出され、膿疱の誘発や病変の拡大をもたらすのです。

膿疱形成のメカニズムOzawa M21), Murakami M22)より作図
21) Ozawa M, et al. Localization of IL-8 and complement components in lesional skin of psoriasis vulgaris and pustulosis palmaris et plantaris. Dermatology 2005;211(3):249-55
22) Murakami M, et al. Vesicular LL-37 contributes to inflammation of the lesional skin of palmoplantar pustulosis. PLoS One. 2014 Oct 16;9(10):e110677
2)紫外線療法
紫外線を皮膚に照射する紫外線療法の歴史は長く、様々な慢性皮膚疾患で利用されています。紫外線を皮膚に照射すると、炎症をおこすリンパ球を減少させたり、活性化した炎症分子を不活性化したり、免疫反応を抑える抑制性のリンパ球(調節性T細胞)が誘導されるなどの作用があらわれ、これにより炎症がおさまるのです。皮膚症状にのみ効果があります。対症療法の1つですので、病巣治療中やその後の観察期間で皮膚症状をもう少しコントロールしたい場合や、発症契機が何も見つからない軽症から中等症の方に適しています。週に1度など頻回の通院が必要です。職場や自宅の近くに紫外線療法を行っているクリニックがあれば、かかりつけ医と連携することも可能です。
紫外線療法には、紫外線A波を用いるPUVA療法と、選択的波長の紫外線B波を用いるナローバンドUVB療法があります。ナローバンドUVBには、さらに波長の幅やピークの違うTL-01、TARNAB®)、エキシマライトなどがあります。いずれの光線でも構いません。

手足のPUVA
紫外線の反応を高める「ソラレン」という薬を病変部に塗った後、UVAを照射します。ソラレンの作用が残るため、照射後は石鹸で良く洗い流し、12時間は日光に当たらないようにする注意が必要です。
ナローバンドUVB照射器のいろいろ(例)

全身型(TL-01)
局所型(TARNAB®)

エキシマライト (左:セラビーム®, 右:VTRAC®)
掌蹠膿疱症の治療

3)内服療法
―皮膚症状の緩和に用いられる薬剤―
1)ビオチン/酪酸菌製剤/アスコルビン酸
ある施設で研究されて以来、ビオチン療法と称して高用量ビオチン、酪酸菌製剤、アスコルビン酸が用いられることがありますが、皮疹に対しても、単独では無効例が非常に多いことも知られています。あくまで、掌蹠膿疱症の治療の主軸を成すのは病巣治療や禁煙など、重要な発症要因に対する治療だからです。現在のところ、ビオチン療法に十分な科学的根拠はありません。ただ、原因治療をしっかり行ったうえで、副作用の少ない治療として併用され、皮膚症状の緩和が得られることがあります。しかし、動物実験の結果、胎児の発達や成長に影響するというデータもあり、妊娠時の女性は控えた方が良さそうです。また、掌蹠膿疱症性骨関節炎の激痛も緩和されるため、関節症状にも効いていると誤解されがちですが、病巣治療などの根本的な治療をせずに長期にわたり痛みのみを抑えることで、かえって病気の進行に気付かず、重症の脊椎炎をきたすことがあります。掌蹠膿疱症性骨関節炎も同様に、病巣感染が発症の契機になっている場合が大変多く、病巣治療が優先です。
酪酸菌製剤であるミヤBMは、習慣的な下痢や便秘がある場合には試みるべき治療です。酪酸菌で腸内細菌を整えることにより下痢などが改善され、掌蹠膿疱症の皮疹が改善することがあります。ただ、全ての患者さんに効くわけではなく、かえって下痢になったり、お腹のガスが溜まり調子を崩したりすることもありますので、腸内細菌の調整には個人差があることに注意してください。元来、腸内細菌は多種多様な菌が共存する状態が理想的とされ、お花畑に例えて‘腸内フローラ’と呼ばれるようになったのはよくご存知のことと思います。日本人の掌蹠膿疱症における腸の症状との関係や腸内細菌の特徴については、今後、検討が必要だと考えられています。規則正しい食生活にも心がけ、腸の症状が改善しない場合には、専門医を受診しましょう。
2)抗ヒスタミン薬、漢方薬
痒みのコントロールに抗ヒスタミン薬を併用します。漢方では、膿を抑える十味敗毒湯や排膿散及湯、痒みのある皮膚炎に効果のある黄連解毒湯、痒みと湿潤に効果のある消風散、扁桃炎が背景にある場合の荊芥連翹湯などが試みられます。
3)ビタミンA誘導体(エトレチナート)
掌蹠膿疱症に対して保険適用のある内服薬です。ビタミンA誘導体は皮膚の表皮細胞の異常な増殖を抑え、皮膚の新陳代謝を調節するほか、膿疱などの炎症を抑える働きがあります。ただし、妊婦の服用は禁忌であり、したがって、妊娠年齢の方には不向きで、女性では閉経後、男性でもパートナーの閉経後に考慮できます。紫外線療法との組合せで相乗効果がありますが、副作用として肝機能障害のほか、量が多くなるにつれ皮膚や粘膜の乾燥や刺激感が強くなり、脱毛や爪の変形を来すこともあるため、少量でスタートするなど慎重に投与すべき薬剤です。しかも、長期服用により大関節に骨化をきたすため、掌蹠膿疱症性骨関節炎に対して積極的な適応にはなりません。
―皮膚症状と骨関節炎の両者に効果が期待できる薬剤―
1) シクロスポリン*(*保健適応外)
保険適用はありませんが、皮膚症状、骨関節炎のなかでも胸の痛みを伴う胸鎖関節炎、手足などの末梢関節炎に効果があります。シクロスポリンで注意すべき副作用は、血圧上昇と腎機能障害です。特に、腎臓の血管を硬化させることが分かっており、服用期間は2年以内にとどめるのが望ましく、動脈硬化が進む65歳以上では避けるべきです。逆に、若い方では副作用が比較的おこりにくく、定期的に血液検査、尿検査、血圧測定を行い、安全性を確かめながら服用します。
2) 抗菌薬
あくまで感染病巣に対する治療ですが、しばしば皮膚症状や骨関節症状の緩和を図ることができます。慢性扁桃炎、慢性歯周炎、慢性副鼻腔炎などに保険適用もありますが、長期服用にならぬよう、病巣が明らかな場合には、病巣治療を優先すべきです。
3) アプレミラスト(2019年現在、臨床試験中)
低分子薬とよばれるジャンルの薬剤で、細胞の内部に入ってサイトカインなどの炎症性物質を抑制します。乾癬には既に世界中で使われており、掌蹠膿疱症にも効果が期待されています。下痢や悪心、頭痛などの副作用があります。
―骨関節症状の緩和に用いられる薬剤―(☞掌蹠膿疱症性骨関節炎の治療~リウマチ/整形外科より~)
1) 痛み止め(非ステロイド性抗炎症薬:NSAIDs)
病巣治療など、発症契機に関わる因子の除去を行ったうえでの補助療法として、疼痛コントロールに用いられます。長期服用による胃炎や胃潰瘍、腎機能障害に注意が必要です。
2) ビスフォスフォネート製剤
骨粗鬆症の薬で、保険適用外ですが、発症契機の除去を行ったうえで、疼痛の残る胸鎖関節炎に対して、ある程度の効果が得られることがあります。
3) 副腎皮質ステロイド
激痛で動けないなどの状況回避のために、1~2週間の短期間に服用したり、関節局所に注射することがあります。
4) 免疫調整薬
末梢関節炎に対し、関節リウマチの第1選択薬であるメトトレキサート*が奏効することがあります。また脊椎炎や仙腸関節炎などの体軸関節炎に対して、潰瘍性大腸炎などに使用されるサラゾスルファピリジン*が用いられることがあります(*いずれも保険適用外)。
5) その他
補助療法として、麻杏抑甘湯や大防風湯などの漢方薬、コルヒチン(痛風発作予防薬)などがあります。
4)生物学的製剤(注射薬)
サイトカインとは、様々な刺激によって白血球などの細胞から産生されるタンパク質で、他の免疫細胞へ炎症シグナルを伝える働きをします。掌蹠膿疱症では腫瘍壊死因子(TNF)-α、インターロイキン(IL)-23、IL-17、IL-8などのサイトカインが複雑に関与し、症状を引き起こすと考えられています。いずれも体の免疫システムにかかわる重要なサイトカインですが、慢性炎症性疾患では、炎症性サイトカインが継続的に過剰産生されています。
生物学的製剤とは、特定のサイトカインなどに結合して不活性化させる抗体(タンパク質)を薬として使用する目的で、バイオテクノロジー技術により人工的に作り出したものです。2018年、IL-23を標的としたグセルクマブ(トレムフィア®)が、日本では掌蹠膿疱症にも承認されました。今後も新しい薬剤の開発が期待されています。

生物学的製剤は、従来の治療方法では十分な効果が得られない難治な中等症以上の症状のある患者さんに適応です。投与には副作用の早期発見とその対応が可能な施設、つまり放射線科や呼吸器科と連携できる医療機関が認定されています(生物学的製剤承認施設)。
そのほか、本邦では保険適用外ですが、特に重症の掌蹠膿疱症性骨関節炎に対して経験的に用いられてきた生物学的製剤として、TNF-αをブロックする生物学的製剤があります。ただ、掌蹠膿疱症(皮膚症状)は悪化することもあるので注意が必要です。加えて、IL-17Aをブロックする生物学的製剤の有効例も報告されていますが、抗菌ペプチドの制御に関わる重要なサイトカインであるため、病巣感染の悪化を招かずに安全に投与できるか、慎重な検討が前提です。
5) 顆粒球吸着療法(G-CAP)
厳密には膿疱性乾癬に対する治療ですが、その局所型と捉え、関節症状がコントロールできない場合に他の治療と組み合わせて行われることがあります。これは、血液中にある活性化した白血球(活性化した顆粒球や単球)のみを除去する治療で、炎症をおこす白血球細胞のみを除去し、炎症のレベルを下げることをめざします。片方の腕から血液をポンプで吸い上げ、活性化した好中球のみが吸着されるカラムを通した後、反対側の腕から血液を体内に戻します。透析をイメージするかもしれませんが、透析のように水分や老廃物は取り除かないため、体への負担はほとんどありません。一度に処理できる血液は全身の血液の1/5程度ですので、原則週1回のペースで5回を1クールとして行うのが標準的です。
高額療養費制度
生物学的製剤や顆粒球吸着療法は、高額な治療になります。患者さんの医療費の負担が高額になった場合に、「自己負担限度額」を超えた分の医療費が返還される制度があります。「自己負担限度額」は患者さんの年齢や所得区分などによって異なるうえ、保険組合によっても独自の制度を設けているところがあります。ご自分の保険組合に自己負担額がいくらまでなのか、問い合わせてください。
厚生労働省のホームページ:「高額療養費制度を利用される皆さまへ」
日常生活での注意点
1.禁煙しましょう
喫煙は掌蹠膿疱症の発症ないし増悪因子と考えられています
禁煙外来などをうまく活用して、禁煙にチャレンジしましょう。
2.カゼなど感染症は早めの対処を
カゼをひくと、扁桃や咽頭に炎症がおこったり、副鼻腔炎をぶり返したりなど、掌蹠膿疱症の悪化因子である病巣が活発化し、症状が悪化することがあります。うがい・手洗いなどの予防に努め、かかってしまったら早めに治療をしましょう。
3.歯科メンテナンスを心がけましょう
歯性病巣があった方は、歯周炎が再燃しないよう、口腔環境を良好に保ちましょう。定期的に歯科メンテナンスを取り入れるのも良い方法です。喫煙は歯周炎を治りにくくすることが動物実験で示されています。歯周炎の治療に、禁煙は大変重要といえます。
4.骨関節炎の方は余計な負荷をかけないよう、患部の安静を心がけましょう
せっかくおさまりかけた関節の痛みや腫れが、重い荷物を持ったり、窓ふきや雪かきをしたりなどの作業、過度のエキササイズをきっかけに再発することがあります。炎症をおこした部分に過度の負担をかけることは避けましょう。
5.精神的ストレスをコントロールしましょう
掌蹠膿疱症は免疫の病気です。精神的ストレスで症状が悪化することがあります。症状が悪化したら、過剰なストレスがかかっていないか、見直しましょう。ポジティブなギブアップは一つの考え方です。
6.食事の内容や時間を見直し、腸内環境を整えましょう
頑固な便秘や下痢でも症状が悪化することがあります。腸内環境を整えると唱える食品が沢山ありますが、自分に合うとは限りません。大切なのは規則正しい食生活です。便秘や下痢は自分の体質と安易に片づけず、適当な整腸治療がないか、主治医や専門医に相談してみましょう。
最後に・・・
掌蹠膿疱症の治療は、患者さんごとに多様性がある点が難しいとされる所以です。皮膚や骨、関節の疾患でありながら発症の原因となる契機が別の臓器にある、分かりにくい疾患です。
しかし、治せる疾患でもあります。治癒または寛解が期待できる治療がある場合には、骨の病変が慢性化しないうちに治してしまうのが理想的です。初めは軽い手足の症状のみであったのに、まさか骨にまで来るとは思わなかったという方が多くいらっしゃいます。後悔しない治療選択のために、治療の好機を逸しないために、掌蹠膿疱症と掌蹠膿疱症性骨関節炎について、よく知ってください。そして、治療方針を決めるところから患者さん自身が積極的にかかわり、主治医と一緒に治療を組み立て、修正しつつ進むことが何より大切です。
小林里実
***高額療養費制度について
患者さんの医療費の負担が高額になった場合に、「自己負担限度額」を超えた分の医療費が返還される制度があります。「自己負担限度額」は患者さんの年齢や所得区分などによって異なります。高額療養費制度の詳細については、厚生労働省のホームページ(「高額療養費制度を利用される皆さまへ」)をご覧いただくほか、ご自身が加入している健康保険組合等にお問い合わせください。
病気により長期間入院したり、高額な治療を受けたりすると、医療費の負担が高額になる場合があります。そのような場合に、家計の負担を軽減させる措置として、一定の額である「自己負担限度額」を超えた分の医療費が返還される制度「高額療養費制度」があります。この制度は、全ての健康保険※1加入者が利用できます。生物学的製剤による治療を受けると、多くの場合は「高額療養費制度」が適用されます。
例)69歳以下、3割負担の方の場合(目安)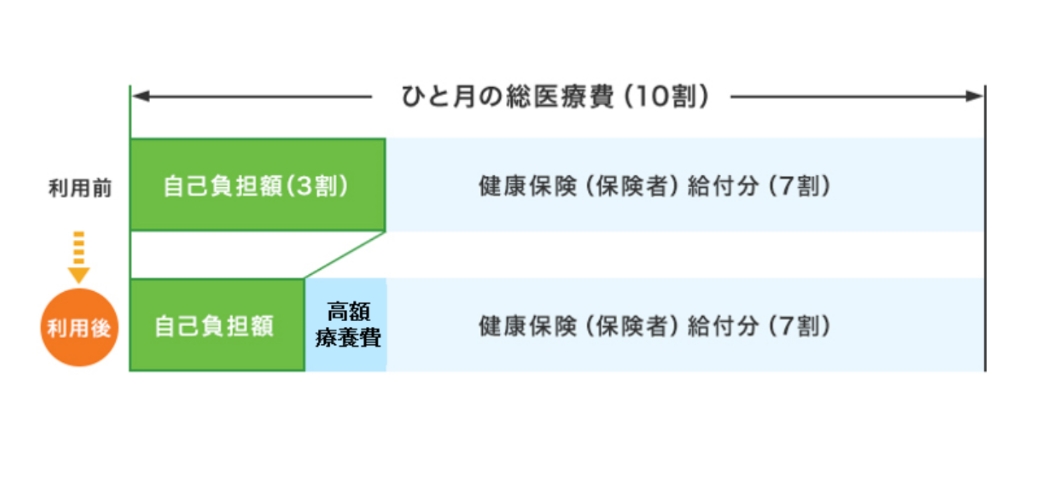
※1 正確には「医療保険」といいますが、本項では分かりやすく「健康保険」と表記しました。
■自己負担限度額
「自己負担限度額」は、“70歳になっているかどうか”、“所得がいくらか※2”、“1ヵ月(月初め~月末)にかかった医療費はいくらか”に応じて、1ヵ月当たりの金額が決められます。受診時に「認定証」を病院の窓口に提示することで、窓口での支払いを自己負担限度額にとどめることができます。詳細は、「「認定証」の交付を受けましょう(高額療養費の現物給付化)」をご参照ください。
さらに、過去1年間(直近の12ヵ月間)に、高額療養費の払い戻しが3回以上ある場合は、4回目から自己負担限度額が下がる「年間多数該当」というしくみがあります。
※2 所得の区分は、健康保険の種類によって異なりますので、詳しくはご自身が加入している健康保険窓口にご確認ください。
■ 69歳以下の方の自己負担限度額の計算
個人ごと、1ヵ月(月初め~月末)ごと、医療機関ごとに入院・外来・歯科別に計算します。薬局の費用は、処方箋を発行した医療機関(診療科)と合計します。

*1 直近12ヵ月間に高額療養費の払い戻しが3回以上ある場合は、4回目から自己負担限度額が下がるしくみです。
*2 自己負担額と健康保険(保険者)の負担額を合計した医療費の総額です。健康保険(保険者)の負担額が分からない場合は、(自己負担額)÷(負担割合)で計算できます。
■ 70歳以上の方の自己負担限度額の計算
同じ月であれば、医療機関が違っても合計することができます。下表では外来受診の場合を示していますが、入院治療の場合など世帯ごとの負担限度額が設定されている区分もあります。なお、70歳以上の方の自己負担限度額は、2018年8月までに段階的に改訂されました。また、外来受診(個人ごと)における「年間多数該当」については、所得区分が“現役並み所得者”の方のみ、2018年8月以降に適用となりました。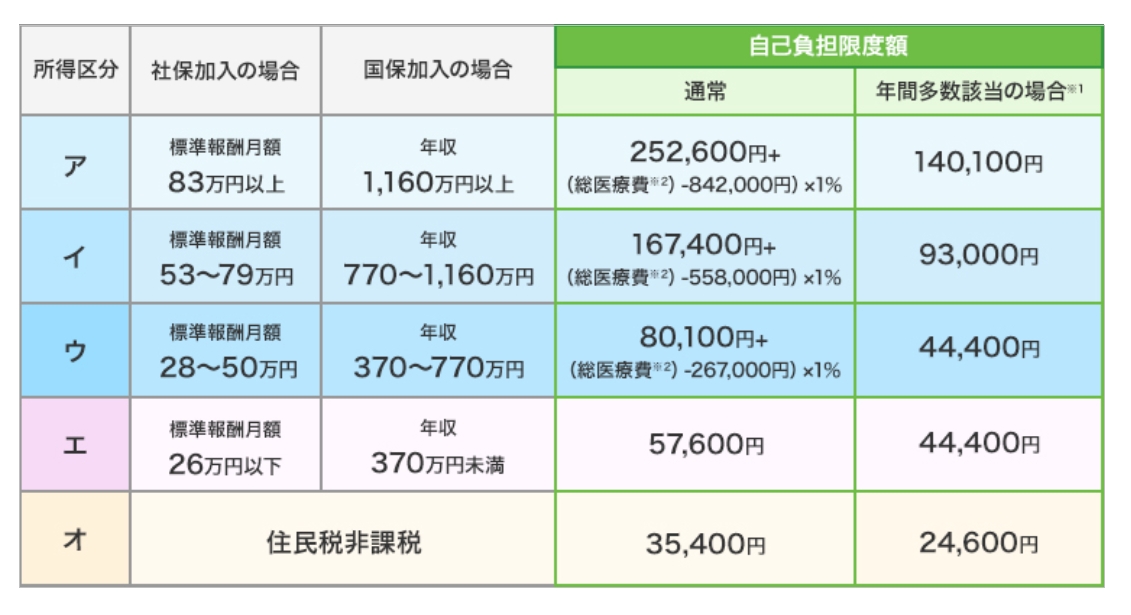
*3 院外処方の薬剤がある場合は、処方箋を発行した医療機関(診療科)の費用と合計します。
*4 直近12ヵ月間に高額療養費の払い戻しが3回以上ある場合は、4回目から自己負担限度額が下がるしくみです。
*5 自己負担額と健康保険(保険者)の負担額を合計した医療費の総額です。健康保険(保険者)の負担額が分わからない場合は、(自己負担額)÷(負担割合)で計算できます。
*6 年間(前年8月~その年の7月)の自己負担上限額は144,000円です。
■ 「認定証」の交付を受けましょう(高額療養費の現物給付化)
受診時に「認定証*3)」を病院の窓口に提示した場合、当月の窓口での支払いが自己負担限度額と同額になり、高額療養費の払い戻し手続きが不要になります。医療費が高額になることがあらかじめ予想される場合には、「認定証」を事前に入手しておきましょう。
「認定証」は、ご自身が加入する健康保険(保険者)に事前に申請することで交付されます(2012年4月より、“入院のみ”から“外来”にも制度が拡大されました)。
※3「限度額適用認定証」または「限度額適用・標準負担額減額認定証」のことを指します。なお、70歳以上で、所得区分が“現役並み所得者”“一般”の方は、自動的に自己負担限度額が上限額になるので、認定証の手続きは不要です。
「高齢受給者証」または「後期高齢者医療被保険者証」を提示してくだい。詳しくは、厚生労働省のホームページ(「高額療養費制度を利用される皆さまへ」)をご覧ください。
■受診時に「認定証」の提示ができなかった場合(高額療養費の事後申請)
受診時に「認定証」を病院の窓口に提示できなかった場合は、一旦、病院の窓口で医療費の自己負担額を支払いますが、後日申請することで高額療養費の払い戻しを受けることができます。手続きの際は病院の領収書、保険証、印鑑、振込先となる銀行の通帳などを用意して、ご自身の保険加入先に申請します。高額療養費は申請の約3ヵ月後に支給されます(保険者によって異なります)。詳しくはご自身が加入している健康保険組合等にご確認ください。
■付加給付制度
企業などの健康保険組合や共済組合によっては、自己負担額が一定の額を超えた時に、その超えた分が付加金として給付される「付加給付制度」がある場合があります。付加給付制度の申請方法ついては、ご自身が加入している健康保険組合等にお問い合わせください。
■高額医療・高額介護合算療養費
1年間に支払った医療費と介護の費用を合算して、ある一定の額を超えたとき時に支払われます。
高額療養費制度の詳細については、厚生労働省のホームページ(「高額療養費制度を利用される皆さまへ」)をご覧いただくほか、ご自身が加入している健康保険組合等にお問い合わせください。

